- Usted está en:
- Portada / Noticias USS / Coloquios
Uso y abuso de antibióticos en Chile: tareas pendientes
Coloquio de IPSUSS abordó fenómeno de resistencia bacteriana y el desafío para las décadas que se avecinan. “Falta educación a la comunidad y al mundo médico” plantearon expertas invitadas.
Miércoles 27 de mayo de 2015

Ante un auditorio de más de 150 personas, entre ellas estudiantes de carreras de la salud de la U. San Sebastián, se desarrolló un nuevo coloquio del Instituto de Políticas Públicas en Salud, IPSUSS. El tema fue las infecciones por bacterias hiperresistentes, un fenómeno sobre el cual la Organización Mundial de la Salud acaba de alertar. En un documento que recogió información de 133 países, la OMS advirtió en abril que si no cambia la forma de utilizar los antibióticos las consecuencias para la salud pública mundial "serán devastadoras".
 |
La expositora principal fue la doctora María Eugenia Pinto, reconocida microbióloga chilena, impulsora de la Sociedad Chilena de Infectología y de los programas de vigilancia de infecciones intrahospitalarias en el país. La científica entregó una visión histórica sobre cómo las bacterias fueron sobreponiéndose rápidamente al efecto de los antibióticos y creando una resistencia que ha dejado obsoleta buena parte del arsenal farmacológico que la industria desarrolló durante décadas. |
"El problema de la resistencia antibiótica nos obliga a mirar cómo va a ser nuestra estrategia de aquí en adelante, porque parecería que no va por el lado de tener nuevos antibióticos", explica la doctora Pinto. "Hay cada vez menos antibióticos disponibles. De hecho en los últimos cinco años solamente hemos tenido un antibiótico nuevo, y los que están en estudio están en fases muy iniciales y lo más probable es que no podamos contar con ellos en muy corto plazo. Por lo tanto, yo pienso que en este minuto lo fundamental es que logremos establecer un plan de trabajo estratégico que nos lleve a solucionar este problema que es multifactorial".
Se estima que en Estados Unidos anualmente hay al menos dos millones de personas que se enferman y 23 mil que mueren debido a infecciones por microbios que antes eran tratables con antibióticos pero que ahora ya no responden a ellos.
|
Por ejemplo, enterobacterias como la Escherichia coli -que habita normalmente en el intestino humano-, que ahora sobrevive a los carbapenem, medicamentos que reemplazaron a las cefalosporinas cuando a su vez éstas dejaron de hacer efecto en ciertas infecciones. O el Estafilococo dorado (en la foto) que se ha vuelto resistente a la meticilina y es causante de neumonias e infecciones generalizadas, muchas veces mortales.
|
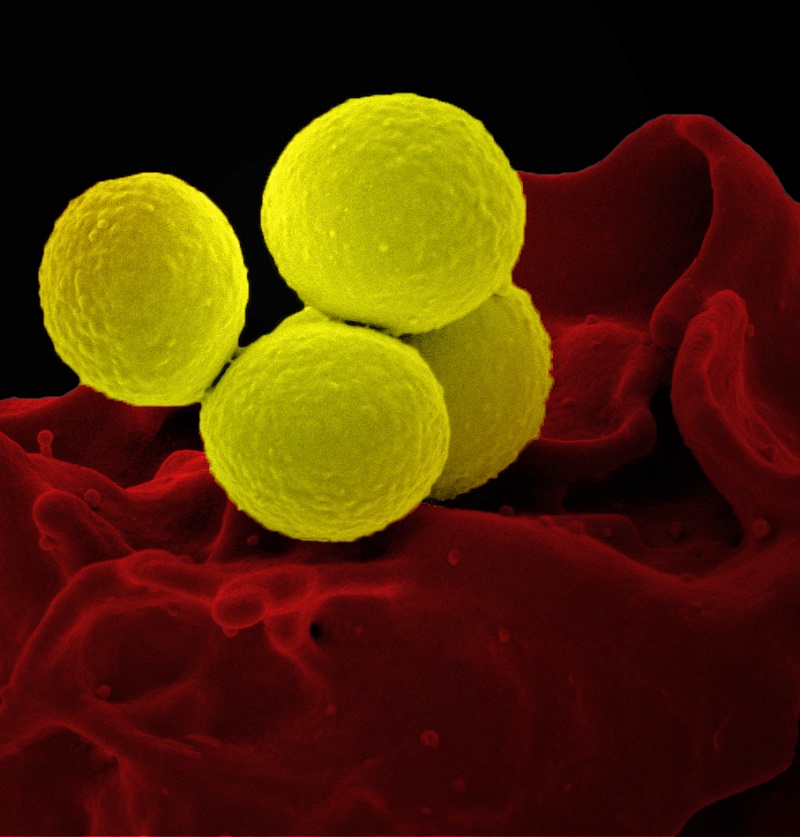 Cortesía CDC EEUU
|
En Chile no hay estadísticas de ese tipo, pero sí estudios pequeños, a nivel de ciertos hospitales, que comprueban la supervivencia de ciertos microbios pese al uso de medicamentos habitualmente eficaces.
"El problema no es futuro sino es actual" advierte la doctora Pinto, "porque hay bacterias especialmente las que son multirresistentes, que habitualmente están asociadas a los pacientes críticos, que hace que el riesgo de ese paciente crítico sea muy alto. Si no cuenta con antibióticos oportunamente probablemente no va poder superar el proceso infeccioso y va a ser causal de muerte".
En Chile hay una red de vigilancia en 40 de los principales hospitales del país que permite monitorear la situación, pero falta trabajo por hacer. Por ejemplo, evaluar el impacto de esta resistencia antibiótica en el fracaso de las terapias y los costos asociados a ella, dijo la Magister en Microbiología y en Salud Pública María Teresa Valenzuela, otra de las expositoras invitadas al coloquio de IPSUSS.
"Esto no es sólo dar cuenta si se incrementa la resistencia, cómo se incrementa, a qué antibióticos, sino ver cómo esto está impactando en nuestros pacientes y los costos que efectivamente están asociados a tener que ir usando cada vez nuevos antibióticos de mucho más alto costo", planteó la experta, que hasta hace dos años fue directora del Instituto de Salud Pública. "Esto no es cosa de ir aumentando más antibióticos, sino de cómo controlar esta situación. Y el rol de las universidades y de las carreras de la salud es que deben tener instancias de formación respecto de la resistencia a los medicamentos".
 |
 |
Los planteamientos fueron atentamente escuchados por los más de cien estudiantes de Medicina, Obstetricia, Odontología, Enfermería y Tecnología Médica de la U. San Sebastián que repletaron el salón donde se efectuó el encuentro.
Educar a la comunidad y a los médicos
Si bien la resistencia antibiótica es un fenómeno mundial, la experiencia muestra que la cultura de cada país influye en el uso o abuso de estos medicamentos.
"De partida hay países en el cual el consumo de los antimicrobianos es muy bajo", comenta la doctora María Eugenia Pinto, "y está siempre regido por las normas que establecen cuándo sí y cuándo no, y eso hace que el contacto de las personas con los antibióticos sea cada vez menor, que van a respetar una infección que es viral y que no debe ser tratada, para reservar los antibióticos para aquellas infecciones bacterianas donde sí es necesario abordarlas con un tratamiento antibiótico".
Y si bien desde la década de los 90 en Chile hay prohibición de venta de antibióticos sin receta médica, en la comunidad persiste una imagen equivocada frente a estos medicamentos.
"O sea, cuando la mamá va con el hijo al consultorio y le dan paracetamol o una aspirina, no queda contenta, sino que queda con la sensación de que no le trataron bien a su hijo. ¿Qué nos está faltando acá? educación", enfatiza la doctora María Teresa Valenzuela. "Educar que las enfermedades no todas son de origen bacteriano, que la fiebre no toda es de origen bacteriano, y que por lo tanto no podemos dar antibióticos cuando no hay presencia de un agente bacteriano. Por lo tanto esta sí que es responsabilidad de todos: la educación a nuestra población".















































